Options médicales et chirurgicales
Les artères carotides sont deux vaisseaux sanguins qui remontent le long de votre cou jusqu’à votre cerveau. Avec les deux artères vertébrales à l’arrière du cou, les carotides permettent au cerveau de recevoir le sang dont il a besoin pour l’oxygène.
:max_bytes(150000):strip_icc()/72991402-56a6a6295f9b58b7d0e42469.jpg)
Aperçu
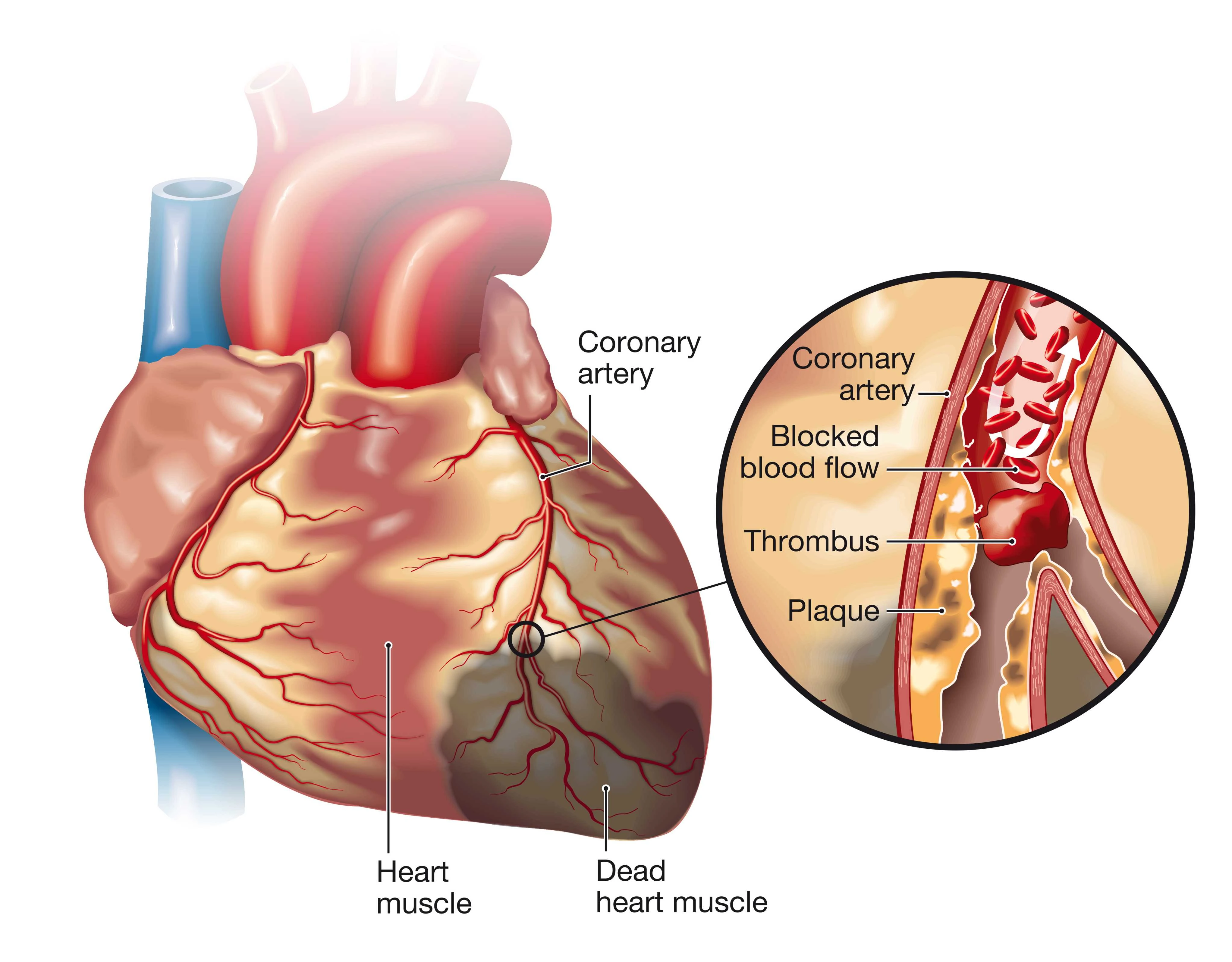
Comme toutes les autres artères, les carotides peuvent être endommagées. L’hypertension artérielle, l’hypercholestérolémie et le tabagisme sont quelques-uns des moyens d’augmenter le risque d’accumulation de plaque dans les carotides et autres vaisseaux sanguins. Lorsqu’une plaque s’accumule dans un vaisseau du cœur, elle peut provoquer une crise cardiaque. Lorsqu’une plaque s’accumule dans un vaisseau sanguin, soit dans le cerveau, soit en voyageant vers celui-ci, elle peut provoquer un accident vasculaire cérébral.
La sténose carotidienne est un terme utilisé pour indiquer une artère carotide rétrécie. Lorsqu’une plaque rétrécit l’artère carotide, elle peut provoquer un accident vasculaire cérébral de deux manières. Le moyen le plus courant est qu’une partie de la plaque se brise, forme un embole et traverse les vaisseaux sanguins jusqu’à ce qu’elle se bloque et bloque le flux sanguin vers une partie du cerveau. Le tissu meurt alors en raison du manque d’oxygène – c’est ce qu’on appelle l’ischémie.
La sténose carotidienne peut également diminuer le flux sanguin vers le cerveau de sorte que si la pression artérielle baisse, la partie du cerveau dépendant de cette artère ne reçoit pas suffisamment de sang. Ce scénario est moins courant que l’embolisation car le cerveau est conçu pour fournir du tissu à partir de plus d’une artère à la fois, comme une sorte de précaution contre les dommages ischémiques.
Traitements
Parce que la sténose carotidienne est un facteur de risque d’accident vasculaire cérébral, elle ne peut pas être simplement ignorée. Cependant, il existe une certaine controverse sur la meilleure façon de traiter la sténose carotidienne. Il existe trois principales façons de traiter la sténose carotidienne :
- traitement médical
- traitement chirurgical (endartériectomie carotidienne)
- endoprothèse vasculaire mini-invasive.
Traitement médical
Jusqu’à un certain point, le traitement médical de la sténose carotidienne est universellement considéré comme la meilleure option. Par exemple, si l’artère carotide est rétrécie à moins de 50 %, un traitement invasif n’est généralement pas nécessaire.
Au lieu de cela, le traitement vise à s’assurer que la plaque ne s’agrandit pas. Les facteurs de risque comme le tabagisme, l’hypertension et l’hypercholestérolémie doivent être pris en compte. Comme toujours, l’alimentation et l’exercice restent d’une importance cruciale.
De plus, le médecin vous prescrira généralement une forme d’anticoagulant pour empêcher la formation d’un caillot et le blocage de l’artère ou de se rendre au cerveau. Selon la gravité du cas, cela peut aller de quelque chose d’aussi simple que l’aspirine à quelque chose d’aussi puissant que le Coumadin.
De nombreux experts s’accordent à dire que le meilleur traitement médical a continué de s’améliorer au fil du temps, ce qui en fait une option encore plus solide par rapport aux procédures plus invasives.
Traitement chirurgical
L’endartériectomie carotidienne (ACE) est une intervention chirurgicale dans laquelle la carotide est ouverte et la plaque nettoyée. L’endartériectomie carotidienne a été bien étudiée et les données montrent qu’elle améliore clairement les résultats dans l’ensemble dans certaines conditions. Ces conditions comprennent les suivantes :
- La carotide doit être significativement bloquée (généralement plus de 60%) mais pas complètement bloquée.
- Le chirurgien doit être compétent, avec un taux de mortalité très faible associé à la chirurgie.
- Par ailleurs, le patient doit être en assez bonne santé pour bien se remettre d’une intervention chirurgicale.
Les effets secondaires possibles de l’ACE incluent un risque d’accident vasculaire cérébral ou de décès de 3 à 6 %. Au moins dans le mois qui suit l’intervention, le risque d’infarctus semble plus important chez les patients qui subissent une EC que la pose d’un stent carotidien (voir ci-dessous). De plus, étant donné que certains nerfs crâniens reçoivent leur approvisionnement en sang de ce vaisseau, ils peuvent être endommagés pendant la chirurgie. De plus, l’ouverture de la carotide pourrait entraîner une lésion d’hyperperfusion, c’est-à-dire lorsque le cerveau ne peut pas réguler la nouvelle augmentation du flux sanguin, ce qui peut entraîner des maux de tête, des convulsions et des déficits neurologiques.
Stenting de l’artère carotide
Le stenting de l’artère carotide (SAC) implique un cathéter mince qui est enfilé dans les vaisseaux sanguins, en partant généralement de l’artère fémorale de la cuisse, jusqu’à l’artère carotide. Cela se fait sous guidage fluoroscopique, afin que le spécialiste puisse voir ce qu’il fait. Une fois le cathéter en place, un stent est placé dans l’artère pour l’ouvrir et la maintenir ouverte. En général, le temps de récupération du CAS est plus rapide que celui du CEA.
Beaucoup de gens aiment l’idée de l’endoprothèse carotidienne car elle semble moins invasive que l’endartériectomie carotidienne. Cependant, le stenting n’existe pas depuis aussi longtemps que le CEA, et il comporte également des risques. Les premières études semblaient montrer que les risques de stenting étaient significativement plus élevés que l’ACE en général. Cependant, ces études ont été critiquées pour avoir comparé des médecins relativement inexpérimentés faisant des stents à des médecins plus expérimentés faisant de l’ACE.
Une étude de 2010 dans le New England Journal of Medicine a montré que si le stenting peut être aussi efficace que le CEA dans l’ouverture des artères, le risque d’AVC associé à la procédure est plus élevé que dans le CEA, au moins dans le premier mois après la procédure.
Considérations relatives au traitement
La première étape consiste à décider si un traitement autre que la médecine est nécessaire. Un facteur important dans la prise de décision est de savoir si la sténose a déjà causé un accident vasculaire cérébral ou non. Sinon, et si la sténose est inférieure à environ 80 %, de nombreux médecins préfèrent une prise en charge uniquement médicale. Si un accident vasculaire cérébral s’est produit, cela peut indiquer qu’un traitement plus agressif est nécessaire. Si l’AVC est trop important, cependant, il peut ne pas y avoir assez de cerveau pour justifier les risques de la procédure.
Depuis son introduction à la fin des années 1990, le stenting carotidien gagne lentement en popularité. Medicare couvre désormais la procédure dans certaines conditions. En fin de compte, le meilleur traitement dépendra des caractéristiques uniques du patient, des médecins et même de l’assurance.
Certaines recherches ont montré que des facteurs tels que la longueur de la sténose et la forme de la plaque et des vaisseaux sanguins peuvent avoir une incidence sur le risque que le SAC entraîne un accident vasculaire cérébral. Les personnes âgées s’en sortent généralement moins bien avec un stent qu’une personne plus jeune, bien qu’une personne âgée en très bonne santé puisse s’en sortir mieux.
L’assurance joue également un rôle. Medicare couvrira généralement le CAS pour les patients symptomatiques à haut risque d’ACE et présentant une sténose d’au moins 70 %. Les autres sténoses (environ 90 % des cas) nécessitent une prise en charge différente.
En fin de compte, la prise de décision sur la façon de gérer la sténose carotidienne est aussi unique que la personne atteinte de la sténose. La recherche n’est souvent pas claire, et parce qu’il y a de l’argent à gagner pour chaque option, il peut être difficile d’obtenir une opinion impartiale. N’ayez pas peur de demander leur avis à plus d’un médecin.











:max_bytes(150000):strip_icc()/newdad-6b9511ba9c1a4054b762b5db5a5aa963.jpg)

Discussion about this post